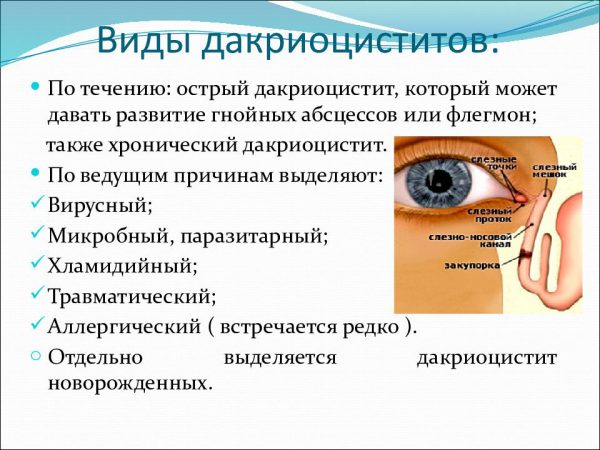
Покраснение, боль и зуд в уголках глаз могут говорить об усталости зрительных органов. Но иногда такие симптомы вызваны воспалением слёзного мешочка. Дакриоцистит развивается из-за полной или частичной закупорки слёзного канала. Спровоцировать это явление могут инфекции и травмы. Нередко причиной такого патологического состояния становится аномально узкий или извилистый слёзный канал. Воспаление слёзного мешка необходимо начинать лечить как можно быстрее, так как болезнь может быстро перерасти в хроническую форму.
Классификация и симптоматика
- отек века;
- лихорадка;
- уплотнение слезного мешочка, “жирные комочки” возле глаз;
- гипертермия кожи около слезного канала.
https://www.youtube.com/watch?v=
Постоянно забитый слезный канал приводит к быстрому переходу острого дакриоцистита в хронический. Для такой формы характерно непрекращающееся воспаление слезного мешка. Образовавшаяся опухоль размягчается, гипертермия уменьшается, формируется абсцесс, который может сам вскрыться. Из него вытекает гнойный экссудат, после чего воспаление спадает.
Формы
Узнаем, какие виды данного заболевания существуют. Итак, на сегодня медиками выявлено четыре основных формы дакриоцистита:
- Простая катаральная форма. Это начальная стадия заболевания, и вылечить ее легче всего. Как правило, для полного избавления от простого дакриоцистита достаточно консервативных методов лечения.
- Стенозирующая форма. На данном этапе заметно сужается носослезный канал, и начинается скапливаться жидкость в соответствующей капсуле.
- Эмпиема. Данное образование – скопление гнойной жидкости внутри слезного мешка. Требует безотлагательного медицинского вмешательства.
- Флегмона. Это самая опасная стадия дакриоцистита: флегмона предполагает разлитие гноя без четко очерченных границ, что является серьезнейшей опасностью и даже предпосылкой к возникновению сепсиса. Здесь необходимо срочное оперативное вмешательство.
Что касается острого дакриоцистита, то самостоятельной формой он не является, а возникает лишь как осложнение хронического течения заболевания.
Диагностика заболевания
Закупорка может произойти как в одном, так и в обоих глазах. Воспаление слезного канала у взрослых сопровождается следующими симптомами:
- повышенной слезоточивостью,
- частым возникновением конъюнктивитов,
- воспалением и отеком в уголке глаза,
- выделением слизи и/или гноя из глаза ,
- появлением следов крови в слезной жидкости,
- снижением четкости зрения.
Существует множество благоприятных факторов проявления. Все основывается на типе заболевания. У врожденной формы заболевания проблемой становится генетическая особенность, связанная с не рассосавшимися кусочками эмбриональной ткани, так называемыми пробками. В случае со взрослым патогенезом, специалисты связывают с отеком носослезного канала при остро-вирусных инфекциях, хроническом воспалении слизистой, поражении придаточных пазух, аденоидах, гайморите, различных наростах в носовой полости. Допустимо возникновение недуга в связи с повреждениями строения носовых перегородок, путем травмированных слезных протоков, век и глаз.
Скопление застоявшейся слезной жидкости грозит снижением антибактериальных свойств слезы. Вследствие этого, возрастает риск размножения различных форм бактерий. Слезная железа выделяет секрет, обладающий антисептическими свойствами, именуемый слезой. Но на фоне болезни полезные противомикробные свойства пропадают, приобретая слизистой-гнойный цвет.
Болезнь зачастую процветает при сахарном диабете, сниженном иммунитете организма, неблагоприятных условий труда и сильным колебанием температуры климата.
Дакриоцистит диагностируется путем традиционного осмотра пациента. Производят характерные пальпационные движения в области слезного мешка, с учетом всех жалоб индивидуума. При офтальмологическом обследовании выделяется обильная слезоточивость и хорошо заметен отек вокруг глаз. При пальпаторном осмотре диагностируются гнойные выделения, гиперчувствительность области под глазами.
При определении наличия заболевания специалисты практикуют цветовую пробу Веста. Исследование предполагает введение ватного тампона в полость носа, одновременно, в глаза добавляется коллоидный раствор. На протяжении нескольких минут на носовом тампоне отчётливо виднеются следы раствора, можно диагностировать здоровое состояние пациента.
При дополнительной потребности в обследовании воспаленных участков специалист назначает зондирование слезных протоков. При процедуре промывания раствор сразу выходит наружу через слезные точки, не попадая при этом в носовые пути.
В случае определения целостности роговицы применяют флюоресцеиновую инсталляционную пробу. При необходимости осуществления осмотра слезных протоков в увеличенных размерах, специалисты прибегают к биомикроскопии глаза Щелевой лампе.
Производится обследование при помощи контрастной рентгенографии, которое дает яркое представление о различных патологиях слезоотводящих путей. Взятие бактериологического посева из слёзных точек дает ясное представление о микроорганизмах, возбудителей воспаления.
Офтальмологом проводится риноскопия для более детального анализа дакриоцистита. В результате всех исследований пациенту рекомендуется посещения некоторых специалистов, таких как стоматолог, челюстно-лицевой хирург, невролог, травматолог, нейрохирург.
Применяют дифференциальную диагностику, которая исключает у больного такие заболевания как рожистое воспаление, канакулит или конъюнктивит.
Лечение дакриоцистита у взрослых проходит без осложнений, с благоприятным прогнозом. Терапия назначается после диагностики, определения стадии и причин возникновения заболевания.
Методы лечения:
- дезинфицирующие растворы;
- мази;
- капли;
- таблетированные средства;
- инъекции;
- лечебный массаж;
- зондирование.
На начальной стадии используется массаж. Затем антибактериальные и противовоспалительные медикаменты в форме мазей или капель.
Отечность слезного канала снимается каплями Софрадекс, Хлорамфеникол. Препараты способны уменьшить воспаление, восстановить функционирование проток.
При острой форме заболевания назначаются таблетки Цефукросим. Средство благотворно влияет на весь организм, органы зрения — не исключение.
Для лечения бактериальных инфекций назначаются инъекционные растворы. Состав: Сульфацил Натрия комплексно с Левомицетином и Эритромицином.
Особой эффективностью обладают кортикостероидные препараты и раствор Преднизолон, суспензия гидрокортизона и дексаметазона. Количество и дозу лекарственных средств определяет офтальмолог.
↑ Другие варианты дакриоцисториностомии
За последние тридцать лет ситуация в лечении патологии слезоотводящих путей изменилась в связи с образованием самостоятельной дисциплины дакриологии и разработкой новой микроэндоскопической аппаратуры и инструментария, совершенствованием лазерной хирургии. Теперь выбор способа операции при дакриоцистите (снаружи и со стороны полости носа или через слёзные точки и канальцы) определяется умением хирурга или выбором больного, а не специальностью врача.
↑ Внутриносовые эндоскопические микродакриоцисториностомии
Это новейшая и усовершенствованная операция по Весту. Эти операции по технике исполнения и небольшой травматичности считают наиболее современными. Операцию проводят под операционным микроскопом (рис. 26-19) или под контролем риноскопа с монитором (рис. 26-20).
Эти операции успешно проводят во многих офтальмологических и оториноларингологических клиниках России.
Основными недостатками, тормозящими широкое распространение эндоскопических операций, являются высокая стоимость аппаратуры и необходимость специализированной подготовки высококвалифицированного хирурга.
Как отличить конъюнктивит от дакриоцистита?
Воспаление слезного мешочка по внешним проявлениям схоже со многими глазными патологиями, в том числе и с конъюнктивитом. Но при сопоставлении симптоматики, можно выделить определенные различия. В следующей таблицы приведены основные различия.
| Признак. | Конъюнктивит. | Дакриоцистит. |
| Отечность век. | Отекают преимущественно оба века и отечность выражена незначительно. | Наблюдается припухлость нижнего века. Если нажать на воспаленную область, из слезных точек выделяется гной. |
| Слезотечение. | Постоянное, но слезы чистые. Исключение составляет бактериальный конъюнктивит, при котором в слезах имеется гнойное отделяемое. | Спонтанное и почти беспрерывное (с гноем). |
| Зуд и жжение. | Являются характерными симптомами. | Не наблюдаются. |
| Локализация боли. | Боль локализуется по всему глазу, либо в его уголке. | Источником боли становится слезный мешочек, который располагается у носа. |
| Повышение температуры. | Отсутствует. | Температура тела повышается, если воспаление затрагивает кровеносные сосуды. |
| Распространение. | Поражает постепенно оба глаза. | Локализуется чаще всего на одном глазу. |
Даже если все признаки свидетельствуют о наличии дакриоцистита, только офтальмолог может поставить правильный диагноз.
Диагностика и лечение опухолей слезной железы
Данные для постановки диагноза получают из внешнего осмотра и сбора анамнеза, информации, полученной при помощи рентгенографии, УЗИ, радиоизотопного сканирования.
Если опухоль носит доброкачественное течение, в области стенки глазницы обнаруживается углубление с ровными контурами.
При злокачественности опухоли эти контуры имеют расплывчатые контуры, видна изреженность кости.
Лечение хирургическое. Опухоли иссекают со слезной железой. При обнаружении ракового образования выполняют экзентерацию орбиты, после чего больной проходит курс лучевой терапии. Прогноз на выздоровление при наличии доброкачественной опухоли благоприятный, при диагностировании злокачественной опухоли – плохой.
Лечение дакриоцистита у взрослых
Терапией занимается исключительно врач-офтальмолог. У взрослых вопрос, может ли пройти дакриоцистит сам по себе, отпадает в виду причин, спровоцировавших патологию. Этого не произойдет.
Медикаменты
Лечение острой и хронической форм различаются. Терапия проводится в стационаре. Самостоятельное лечение недопустимо, домашняя терапия может привести к ухудшению состояния.
Острый дакриоцистит устраняется антибиотиками. Препараты подбираются в зависимости от разновидности бактерий, вызвавших дакриоцистит. Обычно прописывают Тобрекс, Офтаквикс, Левомицетин, Ципрофлоксацин, Альбуцид.
Делают инстилляции антибактериальных капель. Это Гентамицин, Мирамистин. За веко закладывают антимикробные мази. При образовании абсцесса проводят его вскрытие и дренирование с последующим промыванием полости растворами антисептиков.
https://www.youtube.com/watch?v=oM9B3LzPvow
Иногда при лечении используют медицинские пиявки. Бывает, что гирудотерапия при дакриоцистите является единственным средством, которое помогает беременным женщинам. Ведь им запрещены многие препараты. В зависимости от особенностей протекания заболевания может потребоваться различное количество сеансов. Обычно требуется 3-4 сеанса.
С помощью медицинских пиявок снимается боль, воспаление, снижается количество выделяемого гноя.
Хронический дакриоцистит устраняют оперативным способом, в ходе которого врачи формируют новый проход между носовой полостью и слезным мешком. Благодаря этому обеспечивается нормальное дренирование жидкости по слезному каналу. В самых тяжелых случаях прибегают к удалению слезного мешочка.
Народная медицина
Лечение народными средствами должно использоваться только в качестве дополнения к основной терапии. Существует немало средств, которые помогут бороться с дакриоциститом.
- Сок каланхо. Он способствует удалению пробок из носослезного канала, благодаря местному раздражающему воздействию. Для приготовления сока в домашних условиях срезают свежие листья растения, промывают, сушат и убирают в холодильник на пару дней. Так достигается максимальный уровень концентрации в растении полезных веществ. Затем отжимают сок, используя блендер или соковыжималку, разводят наполовину физраствором. Сок капают в нос по 10 капель. После процедуры у человека начинается длительное чиханье, которое помогает гною отходить.
- Очанка. Это растение давно доказало свою эффективность при лечении многих глазных заболеваний, особенно сопровождающихся гнойным отделяемым. Очанка оказывает антимикробное и восстанавливающее действие. Пару ложек сухого сырья заливают стаканом кипятка, настаивают несколько часов и применяют для промывки органов зрения или для примочек.
- Ромашка аптечная. Две столовые ложки сухих соцветий заваривают стаканом кипятка и настаивают около 40 минут. Отфильтровывают настой и применяют для примочек, пропитывая в ромашковом настое ватный диск и накладывая на область слезного мешочка дважды в сутки до улучшения состояния.
- Лечебный сбор. В равных пропорциях соединяют измельченные сушеные листья мяты, календулу, орегано, укроп, шалфей, эвкалипт. 3 столовые ложки смеси заливают пол-литром кипятка и настаивают в течение 2 дней. Когда лекарство будет готово, его фильтруют и применяют для глазных примочек.
- Чайный компресс. Ненадолго чайный пакетик опускают в горячую воду, остужают и накладывают на глаза, закрывая махровым полотенцем. Держат компресс 10-20 минут.
- Охлаждающий компресс. Хорошее средство для снижения гиперемии кожи, снятия болевого симптома, устранения подергивания век. Хлопковую ткань смачивают в максимально холодной воде и накладывают на глаза на 15 минут дважды в день.
Медикаменты
Дакриоаденит
Дакриоаденит (воспаление слезной железы) бывает острым или хроническим.
Острый дакриоаденит
Острый дакриоаденит преимущественно развивается после таких инфекционных заболеваний:
- грипп;
- ангина;
- скарлатина;
- корь;
- пневмония;
- брюшной тиф;
- эпидемический паротит.
Дакриоаденит является осложнением данных заболеваний. Он чаще развивается с одной стороны, но иногда бывает двусторонним. Вначале в наружном отделе века появляется припухлость и гиперемия. Пациентов беспокоит боль в этом месте. Глазное яблоко смещается к переносице и книзу, при взгляде кнаружи и кверху ограничивается подвижность глаза. При оттягивании верхнего века можно увидеть часть слезной железы, которая выбухает в переходную складку. Увеличиваются регионарные лимфатические узлы, повышается температура тела, беспокоит общее недомогание и головная боль.
Обычно острый дакриоаденит длится от 10 до15 дней. Иногда может нагнаиваться слезная железа. Часто происходит ее абсцедирование. Гной из абсцесса может вскрыться в конъюнктивальный мешок через парабульбарную клетчатку или же выйти наружу через кожу верхнего века. В большинстве случаев заболевание имеет доброкачественное течение, и инфильтрат подвергается обратному развитию.
Для эффективного лечения лечение острого дакриоденита назначают терапию основного заболевания. Она включает пероральный прием антибиотиков (докситромицина, максаквина, ампициллина, оксациллина, метациклина) или их внутримышечное введение (гентамицин, пенициллин, нетромицин). Также назначаются внутрь сульфаниламидные препараты (сульфадимезин, норсульфазол, сульфапиридазин-натрий, этазол). В случае сильной боли показано применение анальгетиков (анальгина), неспецифических противовоспалительных препаратов (диклофенака, ибупрофена). На ночь можно принять снотворное.
Местное лечение острого дакриоденита:
- промывание конъюнктивальной полости теплыми растворами антисептических средств (калия перманганата 1:5000, фурацилина 1:5000;
- закладывание за веко мази с антибиотиками и сульфаниламидными препаратами (20% сульфацил-натриевой, 10 % сульфапиридазиновой, 1 % тетрациклиновой);
- инстилляции глазных капель, в состав которых входят кортикостероиды (1% суспензии гидрокортизона, 0,3 % раствора преднизолона, 0,1 % раствора дексаметазона, офтан-дексаметазона);
- закладывание за веко мазей с глюкокортикоидами (5 % гидрокортизоновой или преднизолоновой);
- физиотерапевтические процедуры: сухое тепло и УВЧ.
Если сформировался абсцесс, проводится его хирургическое лечение (вскрытие и дренирование).
Хронический дакриоаденит
Причиной хронического дакриоцистита могут быть разные заболевания:
- алейкемические лимфоаденозы и хронические лимфолейкозы;
- туберкулез;
- сифилис;
- острый дакриоцистит.
Иногда заболевание бывает первичным.
В области слезной железы образуется припухлость, довольно плотная на ощупь. Она уходит вглубь орбиты. Кожа над уплотнением обычно не изменена. При выворачивании верхнего века в верхнем наружном углу обнаруживают выпячивание пальпебральной части железы, увеличенной в размерах. Заболевание бывает односторонним или двусторонним. Оно протекает без выраженных признаков воспаления.
Если дакриоаденит туберкулезной этиологии, то на рентгенограмме можно увидеть характерные очаги обызвествления. Также имеются такие проявления туберкулеза, как увеличенные шейные лимфатические узлы, а также положительные реакции Манту и Пирке. Для выявления сифилитической природы заболевания тщательно собирают анамнез и проводят серологические реакции.
Лечение хронического дакриоаденита заключается в различных местных тепловых процедурах, УВЧ- терапии. Назначают лекарственные препараты для лечения основного заболевания. В зависимости от его этиологии проводится лечение сульфаниламидными препаратами и антибиотиками. Если имеет место торпидное течение дакриоаденита, назначают в противовоспалительных дозах рентгеновское облучение области слезной железы.
В случае туберкулезной этиологии дакриоаденита лечение проводится совместно с фтизиатром. Пациентам назначают в течение 10 дней по 500 000 единиц стрептомицина сульфата, в течение 2 месяцев внутрь ПАСК по 0,5 г, а также фтивазид в течение 2—3 мес. Если имеет место дакриоаденит сифилитической природы, то специфическое лечение назначает венеролог.
Болезнь Микулича
К хроническим дакриоаденитам относится болезнь Микулича. Для нее характерно симметричное прогрессирующее увеличение слезных и слюнных желез, которое вызвано системным заболеванием лимфатического аппарата. Специалисты считают, что в основе данного заболевания лежит патология кроветворной системы. Оно относится к группе алейкемических лимфоденозов и фонических лимфолейкозов.
Патологический процесс в большинстве случаев развивается с обеих сторон. Слезные железы становятся припухшими, их пальпация болезненна. При чрезмерном увеличении слезных желез глазное яблоко может смещаться книзу и к переносице, отчасти вперед. Железы плотной консистенции, они не нагнаиваются. Могут увеличиваться и слюнные железы (околоушные, подчелюстные, иногда подъязычные), а также соответствующие лимфатические узлы. Пациентов беспокоит сухость во рту, может развиться кариес зубов, «сухой» конъюнктивит. Иногда одновременно припухает слюнная и слезная железа с одной и той же стороны.
Необходимо проводить дифференциальную диагностику болезни Микулича с лимфомами глазниц, которые не сопровождаются поражением слюнных желез. Для выяснения природы заболевания выполняют исследование пунктата костного мозга и состава периферической крови. В данном случае необходима консультация гематолога.
Назначают лечение препаратами мышьяка (1 % раствором натрия арсената, раствором «Дуплекс» — 1 % раствор натрия арсената и водный 0,1 % раствор стрихнина нитрата). Также применяют раствор калия арсената, миелосан и допан внутрь. Выполняют гемотрансфузии. В некоторых случаев наблюдаются хорошие результаты после рентгенотерапии.
Выводы
Дакриоцистит является опасным заболеванием глаз у взрослых, которое может привести к серьёзным осложнениям. Схожее с ним заболевание – височный артериит, который чреват большими последствиями при неправильном диагностировании и несвоевременном обращении в поликлинику. Поэтому необходимо проводить правильное, своевременное лечение и, конечно же, профилактические меры во избежание возникновения этого заболевания. Существуют различные методики предотвращения заболевания, такие как массаж, упражнения для глаз, чтобы улучшить зрение, йога.
Отзывы о лечении
В имеющихся отзывах отмечается хороший эффект от массажа, если лечение проводится в первые 2 месяца жизни ребенка (а еще лучше – в первые недели). Многие мамы отмечают эффект от зондирования слезного канала, указывая на отрицательный момент процедуры – стресс больше для мамы, чем для ребенка.
Особое недовольство мам вызывает необходимость повторных зондирований. Если дакриоцистит развивается не у первого ребенка в семье, то мамы уже опытны в его лечении, и более тщательно выполняют массаж и другие рекомендации врача. Такое лечение приводит к успеху.
Особенности терапии у детей
Частой причиной дакриоцистита у детей становится пленочка, которая при первом крике младенца должна разрываться. Если разрыва не было, слезный канал остается запечатанным, развивается воспаление слезного мешка.Родители часто интересуются, может ли дакриоцистит пройти самостоятельно у ребенка? Да. Иногда пленка разрывается не сразу, а через пару недель или даже месяцев, и непроходимость слезного канала самоустраняется.
Методике эффективного массажа родителей должен обучить педиатр. В технике нет ничего сложного. Нужно выполнять движения пальцем сверху вниз от уголка глаза и переносице (10 повторений) с небольшим надавливанием. Закончить сеанс нужно легкими вибрационными движениями в области слезных желез. Проводить специальный массаж необходимо на протяжении 14-21 дней.
Лучшие препараты
Массаж совмещают с применением следующих средств:
- Альбуцид. Глазные капли, которые хорошо уничтожают возбудителя дакриоцистита.
- Колларгол. Препарат капают по 4 раза в день до улучшения состояния.
- Сигницеф. Антибактериальный препарат, относящийся к группе фторхинолонов. При дакриоцистите детям, начиная с 9 лет, и взрослым рекомендовано проводить инстилляции по одной капле каждые 2 часа первые 3 суток. Затем по 4 раза в день на протяжении 5-14 суток (согласовывается с врачом).
- Фурацилин. Известный противомикробный препарат, раствором которого рекомендуется промывать глаза при дакриоцистите для устранения гноя.
- Тобрекс. Антибактериальный препарат, который применяют курсами, так как возникает привыкание и нужно, чтобы восстановилась чувствительность к нему.
- Витабакт. Витабакт при дакриоцистите применяют для промывания глаз. Судя по отзывам опытных мам, препарат слабенький и дает положительный результат в сочетании с Тобрексом или с Фуциталмиком. Применяют дважды в сутки курсом 10 дней.
Гомеопатия
Многие народные целители, утверждают, что знают, как вылечить дакриоцистит гомеопатическими препаратами.
При дакриоцистите гомеопаты рекомендуют следующие средства:
- Аргентум нитрикум 30. 7 шариков растворяют в 1/3 стакана воды. Дают по чайной ложке 7 раз в день.
- Пульсатилла 6. Гранулу растворяют в 1/3 стакана воды и дают раствор по чайной ложечке ребенку каждые 2 часа на протяжении 2 дней.
- Силицея 6. Это гомеопатическое средство чередуют с Пульсатиллой 6, проводя аналогичную терапию каждые 2 часа до улучшения состояния.
- Аргентум нитрикум 12. Одну гранулу средства растворяют в десертной ложке воды и дают ребенку однократно.
В качестве дополнительно способа лечения гомеопатические препараты можно применять, предварительно согласовав все свои действия с врачом.
Зондирование
Если после двух месяцев лечебный массаж не приносит облегчения, назначают зондирование. С помощью устройства (конусообразного зонда) в слезных протоках пробивают пленочку и расширяют канал для нормального отведения слез. Многие мамочки не хотят проводить зондирование, боясь, что это такое болезненное испытание для малыша. Процедура действительно неприятная, но иногда она просто необходима для здоровья малютки.
Оперативное лечение
Операция показана в случаях, если развился хронический или вторичный дакриоцистит. Детям до года назначают малотравматичные операции, при которых вместо скальпеля применяют лазер, вмонтированный в эндоскоп. После них на лице не остается следов. Операция позволяет обойтись без нахождения в условиях стационара, использования анестезии. Детям старше 3 лет, как и взрослым, проводят дакриоцисториностомию.
Для подтверждения или опровержения диагноза офтальмолог должен провести осмотр. В первую очередь, пациент должен пройти специальную диагностическую процедуру, при которой проверяется состояние носослезных путей, а точнее, их проходимость.
На приеме у офтальмолога
Распространенное и эффективное диагностическое мероприятие – проба Веста. Она заключается в следующем. Врач закапывает в глаза пациента специальную оранжевую жидкость и вставляет в нос ватный тампон. Если этот тампон изменил цвет достаточно быстро, то функционирование носослезных каналов не нарушено.
Проба Веста
Частой причиной дакриоцистита у детей становится пленочка, которая при первом крике младенца должна разрываться. Если разрыва не было, слезный канал остается запечатанным, развивается воспаление слезного мешка.
Родители часто интересуются, может ли дакриоцистит пройти самостоятельно у ребенка? Да. Иногда пленка разрывается не сразу, а через пару недель или даже месяцев, и непроходимость слезного канала самоустраняется.
Причины появления и патогенез
Еще на этапе формирования ядра в эпителии протоков слезной железы появляются клетки, отличающиеся от здоровых аномальными показателями. Именно из таких клеток и образуются смешанные опухоли. Около 4-10% из них со временем способно перерождаться в раковые новообразования – аденокарциномы. Такая разновидность рака встречается чаще, чем еще одна первично злокачественная опухоль – саркома.
Как понять, что дакриоцистит прошел?
Перед тем как узнать, что вышла пробка и патология побеждена, нужно самостоятельно обратить внимание на ряд признаков:
- в глазу перестает застаиваться жидкость, она начинает выходить через слезный канал естественным путем;
- спадает воспаление;
- глаз открывается;
- слезный мешок приходит в норму.
Для окончательного подтверждения выздоровления проводят тест с колларголом. Его или флуоресцеин закапывают в глаз, а в нос вставляют вату. Если произошло выздоровление, колларгол быстро протечет через слезный канал в нос и окрасит ватку.
Самопроизвольное излечение
Больше всего мам пугает зондирование слезно-носовых каналов, как один из методов лечения дакриоцистита. Но далеко не каждый дакриоцистит требует зондирования каналов. У 80% детей с дакриоциститом эмбриональная желатиновая пленка сама разрывается на 2-3 неделе жизни младенца, т.е. наступает самоизлечение. Массаж слезно-носового канала только поможет и ускорит разрыв пленки.
При выявлении дакриоцистита у новорожденного окулисты прежде всего предлагают выжидательную тактику. Хотя мнения о сроках выжидания у окулистов разные: некоторые предлагают выжидать до 3 месяцев, а некоторые – до 6-месячного возраста.
К этому сроку может наступить самоизлечение врожденного дакриоцистита – по мере постепенного созревания слезно-носового канала возможен разрыв желатиновой пленки, перекрывающей отверстие канала. Другие же офтальмологи считают успешным раннее зондирование слезного канала – через 2 недели проведения массажа, если эффект не достигнут.
При тактике выжидания необходимо обеспечить соблюдение гигиены глаз: закапывать в глаза рекомендованные офтальмологом капли и промывать глаза теплым свежезаваренным чаем. Обязательным условием является и проведение массажа.
О самоизлечении будет свидетельствовать отсутствие проявлений дакриоцистита. Но и в этом случае повторная консультация офтальмолога необходима.
Больше всего мам пугает зондирование слезно-носовых каналов, как один из методов лечения дакриоцистита. Но далеко не каждый дакриоцистит требует зондирования каналов. У 80% детей с дакриоциститом эмбриональная желатиновая пленка сама разрывается на 2-3 неделе жизни младенца, т.е. наступает самоизлечение. Массаж слезно-носового канала только поможет и ускорит разрыв пленки.
Дакриоцистит – это воспаление слезного мешочка, ниболее часто заболевание встречается у новорожденных малышей. Стоит отметить, что продукция слезы у грудных детей начинается со 2-3-го месяца жизни.
Какие могут быть осложнения
Дакриоцистит не часто диагностируется в офтальмологической практике (всего 5-7 %). Но несмотря на свою редкость, заболевание таит в себе немало рисков для здоровья пациента. Дакриоцистит не является смертельным диагнозом. Его исход и прогноз для дальнейшей жизни пациента благоприятный.
Иногда развиваются осложнения:
- бельмо;
- эндофтальмит;
- субатрофия органов зрения.
В таком случае имеется риск получения инвалидности пациентом. К профилактическим мерам относят своевременное обследование и лечение ЛОР органов, обращение к врачу при получении черепных и глазных травм.
Основополагающий принцип профилактических мероприятий – своевременное устранение инфекционных заболеваний, локализующихся в области органов зрения и носа. Кроме этого, врачи рекомендуют:
- соблюдать гигиенические правила, не прикасаться немытыми руками к глазам, чтобы не допустить инфицирования;
- беречь глаза от различных повреждений – ушибов, царапин, ожога, попадания инородных предметов;
- при выполнении работ, отличающихся высокой вероятностью травматического воздействия, пользоваться индивидуальными средствами защиты – очками, каской;
- пресекать проявление любых негативных симптомов на ранней стадии их возникновения, прибегая не к самолечению, а используя советы квалифицированных специалистов.
Дакриоцистит представляет серьёзную угрозу состоянию не только органам зрения, но и организму в целом, не исключающую необратимых последствий, являющихся следствием тяжёлых осложнений.
Своевременное выявление заболевания и адекватное лечение – предпосылка к благоприятным прогнозам и исключению вероятности возникновения негативных проявлений, развивающихся вследствие игнорирования необходимости своевременного обращения к квалифицированным специалистам.
Непроходимость слезного канала – патология, которая при своевременной терапии полностью устраняется как у детей, так и у взрослых. Вовремя обращаясь к доктору и соблюдая все его рекомендации можно сохранить свое здоровье.
Предупреждение развития дакриоцистита имеет несколько правил действующих при любых заболеваниях. Это соблюдение личной гигиены, избегать травматических ситуации и использовать средства защиты. Использование качественной косметики, ухаживающих средств, а также лечение простудных и инфекционных заболевания.
Дакриоцистит заболевание, которое может маскироваться под лор-заболевания. Осложнения заболевания могут приводить к слепоте. Своевременное лечение обеспечивает сохранение зрения. Выздоровление зависит от тактики лечения и метода, специалиста.
Как правило, при своевременном лечении дакриоцистита прогноз вполне благоприятный. Если же на роговице появились язвы, это может стать причиной образования бельма и дальнейшего прогрессирующего ухудшения зрения на пораженном глазу.
Если лечение дакриоцистита у взрослого не проводить, инфекция из слезного мешка распространится дальше: на роговицу глаза, прочие органы зрения, иногда даже происходит изъявление внутренних органов глаза.
Дакриоцистит из-за скопления гнойного содержимого весьма опасен для глазного яблока. В застойной инфицированной слезной жидкости бурно развивается патогенная микрофлора, включая стафилококков и пневмококков. Реже развиваются туберкулезная и хламидиозная микрофлоры.
Осложниться течение болезни может появлением таких патологий, как:
- флегмона орбиты;
- тромбоз синуса;
- тромбофлебит вен орбиты;
- менингит;
- сепсис.
Как видите, последствия болезни весьма серьезны, и могут привести не только к инвалидности человека, но и к гибели. Итак, мы узнали, что собой представляет такое заболевание, как дакриоцистит у взрослых, а также выяснили, каким образом можно вылечить данное заболевание.
Последствия заболевания довольно пугающие, поэтому с посещением врача в данном случае тянуть не стоит. Вовремя принятые адекватные меры помогут быстро купировать воспаление, могут предотвратить потерю зрения и заражение крови.
Дакриоцистит относится к тем видам офтальмологических патологий, которые нельзя пускать на самотек в надежде, что со временем болезнь не будет прогрессировать.
Если слезный мешок и слезный канал воспаляются – это уже само по себе говорит о присутствии в очагах воспалений патогенной микрофлоры.
Если вовремя не лечить дакриоцистит – возможно развитие следующих болезней в качестве осложнений:
- воспаление оболочек и тканей мозга;
- сепсис;
- тромбоз каверзного синуса;
- флегмона орбиты глаза;
- тромбофлебит вен орбитальной области.
Иногда диагностируется присоединение язвы роговой оболочки. Следствием этого является развитие бельма.
Если бельмо и не образуется – изъязвления роговицы могут привести к перфорации, что приводит к субатрофии глаза.
Это достаточно серьезные осложнения, при которых даже потеря зрения является оптимистичным прогнозом: чаще всего развитие таких процессов приводит к летальному исходу.
Но такие последствия характерны для запущенных форм болезни.
Игнорирование симптомов и откладывание лечения может привести к достаточно серьезным осложнениям:
- формируется обширный абсцесс, который может перейти во флегмону;
- нарушается зрительная функция глаза в результате пересыхания конъюктивы и гнойных выделений из слезных протоков;
- гнойные воспалительные процессы в глазу угрожают опасными для мозга осложнениями – вплоть до менингита и энцефалита;
Многие люди не любят обращаться к врачам. Но дакриоцистит, не та болезнь, которая «рассосется сама». Её последствия могут быть достаточно пагубными, пациентам следует быть осторожными и добросовестно выполнять рекомендации лечащего врача, чтобы избежать осложнений.
Дакриоцистит – вполне излечимое заболевание, но это не делает его менее опасным. Ведь неправильное или несвоевременное лечение может спровоцировать целый ряд осложнений. Наиболее опасной считается хроническая форма болезни, так как во время ее протекания другие оболочки глаз тоже могут инфицироваться. Все это приводит к развитию других офтальмологических заболеваний, например, кератита, конъюнктивита или блефарита.
Что такое блефрит
Осложнения острого дакриоцистита
Дакриоцистит также может стать причиной более серьезных заболеваний, представляющих серьезную опасность здоровью и жизни. К наиболее распространенным из них стоит отнести:
- воспаление головного мозга;
- тромбоз пещеристого синуса;
- тромбофлебит;
- флегмону;
- сепсис.
Дакриоциститы часто приводят к тяжелым осложнениям и инвалидности
Восстановление после вскрытия флегмоны слезного мешка — рекомендации
С целью минимизации риска развития обострений после хирургического лечения рассматриваемого недуга, до полного заживления раны рекомендуется придерживаться следующих правил:
- Антибиотикотерапия (капли, мази) до исчезновения воспалительных процессов.
- Воздержание от занятий спорта.
- Отказ от посещения многолюдных, пыльных мест. Контактирование с людьми, больными гриппом либо простудными заболеваниями может спровоцировать рецидив флегмоны.
- Витаминотерапия с целью укрепления защитных реакций организма. Кроме того, на период восстановления следует правильно питаться и избегать переохлаждения.
- Регулярное посещение офтальмолога.
Оцените
—
Видео о болезни
Посмотрите выпуск программы “Жить здорово” с Еленой Малышевой, посвященный симптомам и лечению дакриоцистита.
Дакриоцистит — это инфекция или воспаление слезного мешка, обычно сопровождающееся закупоркой носоглоточного протока. Дакриоцистит может быть острым или хроническим и врожденным или приобретенным. Может вызвать боль, покраснение и дискомфорт.
Заболеванию больше подвержены женщины, чем мужчины. Слезный канал женщин более узкий, эта анатомическая особенность является провоцирующим фактором. Дакриоцистит возникает в возрасте 30 – 60 лет.
Присвоение кода по МКБ 10 позволяет дифференцировать заболевание слезного аппарата для статистических и динамических изысканий в медицине заболеваемости населения. Дакриоцистит относят к группе Н04.3 «Острое и неуточненное воспаление слезных протоков». К нему относят:
- Флегматозный. Обструкция каналов, сужение его протоков приводит к скоплению жидкости. Воспаление начинается при наличии очагов инфекции в пазухах или слизистых оболочках носа. Развивается абсцесс, скапливается жидкость в полости.
- Подострый (неуточненный). Возникает при наличии провоцирующих факторов, которые приводят к обострению острого дакриоцистита. Это может быть аллергенный фактор, травматический и другие формы после перенесенного острого дакриоцистита.
Дакриоцистит новорожденных входит в класс Р39, к которому относят инфекционные заболевания в перинатальный период. Дакриоцистит новорожденных имеет код Р39.1. Его формирование идет как в внутриутробном периоде, так и после рождения впервые 4 недели.
В отдельную группу относят хронический дакриоцистит, имеющий код Н04.4. Возникает при сужении носослезных протоков при патологических процессах в близлежащих слизистых (конъюнктивит, синусит и другие воспалительные заболевания).
Слеза выполняет антибактериальные и увлажняющие функции роговицы и конъюнктивы глаза, также питает и очищает глаза. Покрывая тонким слоем роговицу, обеспечивает нормальную биофизику зрительного аппарата (преломление и отражение света).
По своему составу слеза является прозрачной на 98% состоящей из воды, слабощелочной жидкостью, которая состоит из белка, лизоцима, жиров, слизи, сахара, Na, K, Cl, мочевины. В течение суток во время бодрствования вырабатывается 0,5 – 1 мл слезной жидкости, а во время плача или попадания инородного тела около 2 чайных ложек.
Слезная железа относится к придаточным органам глаза. Она входит в группу слезных органов, к которым относятся также слезоотводящие пути, мелкие слезные железы.
Слезная железа — сложнотрубчатая серозная железа. Она состоит из частей:
- Орбитальная (глазничная) — в ямке железы, в которых расположены 3-5 выводных протоков. Большого калибра протоки покрыты двухслойным эпителием, а меньшего калибра — однослойным. Выводные канальцы верхнего века имеют протоки между дольками века.
- Вековая расположена под верхним сводом конъюнктивы. Имеет 3 – 9 канальцев и канальцы, впадающие в орбитальные.
Механизм возникновения
Слёзный мешок расположен между внутренним уголочком глаза и спинкой носа. Задняя часть находится в костной выемке, а передняя под кожей. Слёзный мешок соединён носослёзным каналом с носом, по этому каналу слёзная жидкость выходит в полость носа. Когда по каким-то причинам этот канал оказывается забитым, то нарушается отхождение жидкости из слёзного мешка.
В результате закупорки слёзного протока жидкость из глаз не может нормально выходить через нос. Постепенно начинается воспалительный процесс и активно размножаются бактерии.
Дакриоцистит – это достаточно редкое явление у взрослых людей, чаще оно встречается у женщин.
Лечение народными средствами
Применять народные средства для лечения врожденного дакриоцистита нежелательно, в связи с ослабленной и неокрепшей иммунной системой новорожденного. Нетрадиционная терапия применима ко взрослым лицам, в возрасте от 30 до 60 лет. В этот промежуток жизни человек может знать реакцию своего организма на различные рода вещества.
При дакриоцистите очень хорошо использовать капли растения каланхоэ. Этот цветок имеет удивительные лечебные свойства. Например, капли способствуют улучшению оттока жидкости, снятию воспаления, покраснения и припухлости. Для того чтобы растение не потеряло свои целебные вещества, необходимо правильно соблюсти рецептуру.
Во-первых, листья каланхоэ срезают, оставляют в холодильнике на неделю, предварительно обернув плотной тканью. После 5-7 дней следует получить сок из листьев. Полученный сок нужно разбавить с раствором натрия хлорида в соотношении 1:1. Полученную субстанцию назначают по 1/3 пипетки два раза в день поочередно, в каждую ноздрю.
Существует еще один распространенный народный рецепт из очанки. Необходимо приготовить отвар для протирания глаз или для приема внутрь. Очанка благотворно влияет на органы зрения и носа при воспалительном процессе.
Делать прогревание (при помощи рефлекторных ламп, матерчатых мешочков). Процедуру желательно выполнять несколько раз в день. Прикладывать распаренные пакетики с ромашкой или ватный тампон, смоченный в растворе ромашки. Следует учитывать, что настой должен быть теплым, но ни в коем случае не горячим.
Делать компрессы из настоя календулы. Закапывать носовой проход соком каланхоэ (предварительно сок каланхоэ нужно разбавить физраствором, так как чистый сок очень концентрированный). Использовать для примочек настой из цветочков календулы, мятных листьев, укропа, душицы, эвкалипта и шалфея (все травы нужно взять в равных пропорциях). Прикладывать к воспаленному месту компрессы из зелени петрушки.
Сок каланхоэ оказывает локальное раздражающее воздействие. Это благоприятно влияет на выведение закупоривающих пробок из слезных путей, снимает воспалительный процесс.
Для приготовления средства в домашних условиях необходимо:
- сорвать свежие листья каланхоэ,
- промыть и просушить их,
- положить в холодильник на два-три дня (чтобы концентрация полезных веществ достигла своего максимума),
- отжать из листьев сок,
- развести его с физраствором в равных пропорциях,
- набрать полученное лекарство в пипетку и закапать в нос (по десять капель в каждую ноздрю).
После проведения процедуры обычно начинается длительное чихание, стимулирующее выведение гноя.
Своевременное обращение к врачу убережет от развития возможных осложнений, возникающих при воспалении слезного канала (блефарита, конъюнктивита, кератита, эндофтальмита). В профилактических целях рекомендуется полностью вылечивать воспалительные заболевания глаз и ЛОР-органов.
Видео
Методы исследования слезных канальцев
Диагностику заболеваний органов слезовыделения начинают с их осмотра. Для того чтобы осмотреть пальпебральную часть слезной железы, предлагают пациенту повернуть исследуемый глаз к переносице и книзу, затем выворачивают верхнее веко. С помощью пальпации обследуют орбитальную часть слезной железы.
Функциональное исследование слезоотводящих путей заключается в канальцевой и носовой пробе. Канальцевая проба выполняется для того, чтобы проверить присасывающую способность слезных точек, канальцев и слезного мешка, а носовая — с целью определения проходимости слезоотводящих путей. В конъюнктивальный мешок инстиллируют 2 капли 1 % раствора флюоресцеина или 3 % раствора колларгола. В нижний носовой ход вводят зонд с увлажненной ваткой. Если на вате в течение первых 5 минут появилась краска, то проба считается положительной. Ее считают замедленной, когда краска появляется в промежутке времени от 6 до 20 минут, а отрицательной, если это время больше 20 минут, или же ее вовсе не удается обнаружить.
Также можно с диагностической целью промыть слезоотводящие пути 0,9% раствором натрия хлорида после проведения поверхностной анестезии глаза 0,3 % раствором лидокаина или 0,25 % раствором дикаина. С диагностической целью зондирование слезно-носового канала не проводят.
Также для того, чтобы определить пассивную проходимость слезоотводящих путей для жидкости, проводят их промывание. Для этого берут тупоконечную канюлю, которая надета на шприц, и осторожно вводят в слезную точку. Подают 0,02 % раствор фурацилина или изотонический раствор натрия хлорида. Если проходимость слезоотводящих путей не нарушена, то жидкость струей свободно вытекает в лоток из соответствующей ноздри.
В случае облитерации слезных путей введенная жидкость в нос не проходит и вытекает из противоположной или той же слезной точки в конъюнктивальный мешок. Рентгенография с контрастированием позволяет получить наиболее полную информацию об уровне нарушения и степени проходимости в слезоотводящих путях. Обследование у отоларинголога позволяет выявить анатомические особенности строения полости носа, а также разнообразные патологические изменения в этой области. Ринологическое исследование дает возможность офтальмологу определить тактику лечения больных с патологией путей отвода слезы.
Причины закупорки слезного канала
Сбой в функциональности слезоотводящих путей имеет семь причин:
- Врождённая непроходимость — проход узкий и маленький из-за чего закупоривается слизистой пробкой. Такой сбой часто проходит с возрастом.
- Отклонения от нормы в развитии век, черепа, лица – вместе с этими аномалиями изменяется форма оттока.
- Инфекционные заражения глазного яблока и воспалительные процессы – провоцируют формирование спаек в носослезных каналах.
- Механические травмы и операции на глаза – возможна деформация пути отведения слез, вследствие чего возникает застой слезы и закупорка протока.
- Новообразования околоносовых пазух – иногда опухоли перекрывают отток.
- Дакриоцистит слезного мешка – воспалительные заболевания, при которых затруднен или невозможен отток слезы.
- Медикаментозная причина – прием некоторых препаратов приводит к закупориванию соединительного слезовыводящего пути.
Более подробно о том, что у человека проблема именно с проходимостью слезного канала скажут признаки болезни. На приеме врач интересуется у пациента наличием сопутствующей симптоматики.
Причины воспаления
Причины воспаления слёзного мешочка самые разные. Это могут быть инфекционные и воспалительные болезни системного характера и зрительных органов. Спровоцировать проблему могут различные новообразования на глазах и травмы. Чаще всего к дакриоциститу приводят:
- паротит и ветрянка;
- ОРВИ и грипп;
- бронхит и пневмония;
- заболевания неврологического плана;
- скарлатина;
- опухоли разного характера;
- иные болезни глаз – ячмень, блефарит и конъюнктивит.
Хронический дакриоцистит может развиться при туберкулёзе и сифилисе. Спровоцировать воспалительный процесс могут болезни слюнных желёз, иногда к проблеме приводят болезни соединительной ткани.
Вызвать дакриоцистит могут и инородные тела, попавшие в слёзный канал и вызвавшие его закупорку.
Симптомы непроходимости слезного канала у грудничков
Признаки патологии у грудничков такие же, как и у взрослых.
Самые первые симптомы, которые важно не пропустить:
- беспричинное слезоотделение у малыша;
- покраснение области вокруг глаз (одного или обоих);
- гнойные выделения, более обильные в ночное время .
Гной склеивает ресницы новорожденного, из-за чего он не может открыть глаза. В последствии развивается дакриоцистит с симптоматикой, как у взрослого человека.
Симптомы
Дакриоцистит протекает с рядом характерных симптомов, по которым нетрудно распознать заболевание:
- глаз припухает и воспаляется;
- наблюдается обильное слезотечение;
- ощущается боль в уголке глаза;
- из-за обильного слезотечения кожа вокруг органа зрения воспалена и шелушится;
- спустя несколько дней после начала болезни из глаза обильно выделяется гной, что говорит о присоединении инфекции;
- при запущенном состоянии из уголка глаз может выделяться кровь.
Распознать человека с дакриоциститом несложно. У него отёкший внутренний уголок глаза, иногда под ним образуется припухлость, которая может достигать внушительных размеров.
Младенцы, страдающие дакриоциститом, часто плачут, у них нарушен аппетит и сон. Один глазик у таких малышей припухший и прикрытый.
Правила проведения массажа
Чтобы проведение массажа было эффективным, его нужно делать по правилам:
- Движения должны быть быстрыми, но не сильными. Давить на глаза не нужно.
- Отдельно взятое движение занимает около пяти секунд.
- Стимуляция должна закончиться хрустом – прорывом мембранной оболочки. Именно этот прорыв выпускает гной из канала, и освобождает путь слезе.
Если длительное время заниматься самолечением и не посещать офтальмолога, можно в результате получить сильные осложнения на глаза, вплоть до потери зрения. Поэтому первое и самое важное правило – начинать лечение только после обследования у офтальмолога.
Профилактика
Профилактические меры предусматривают систематический осмотр у офтальмолога и отоларинголога, соблюдение гигиены глаз. В случае выполнения рекомендаций, вероятность воспаления минимальна, а лечебный процесс проходит без осложнений.
Воспаление слёзного мешочка – распространённый болезненный процесс, встречающийся у людей любого возраста. Требует незамедлительной диагностики и квалифицированного лечения, в противном случае может иметь фатальные последствия, вплоть до воспаления или абсцесса мозга, гнойного энцефалита и других схожих осложнений.
Гигиена глаз поможет предотвратить развитие воспаления
Синдром Микулича
Специфический комплекс симптомов — прогрессирующее симметричное увеличение слюнных и слезных желез, смещение глазных яблок кнутри и книзу, вовлечение в процесс лимфатических узлов — был назван в честь врача Микулича, впервые описавшего данную патологию в 1892 году.
Причины болезни до сих пор не выяснены. По различным теориям, заболевание может развиваться вследствие туберкулеза и лейкемии (псевдолейкемии).
Лечение должно быть направлено на борьбу с основным заболеванием. Местно проводится рентгенотерапия. Кроме того, при синдроме Микулича применяются препараты на основе мышьяка.